医療コラム

大腸ポリープは、大腸粘膜の一部がイボのように盛り上がる「できもの」の総称です。通常、大腸ポリープは、かなり大きくなるまで自覚症状はないため、健康診断の大腸カメラ検査などで偶然みつかることがほとんどです。大腸ポリープには、健康に支障のない良性のものもありますが、将来大腸がんに発展する可能性のある悪性ものもあるため、できるだけ早期に発見し治療することが大切です。
そこで本記事では、大腸ポリープの種類や大腸ポリープができる原因、検査方法や治療法などについて詳しく解説します。
大腸ポリープとは、大腸の粘膜由来の細胞が大腸の中に飛び出たもののことをいいます。たいてい、イボ状の隆起や円形の盛り上がり、または球のような形をしています。大腸ポリープの大きさはさまざまで、1㎜程度から数cmのものまであります。悪性のポリープもありますし、良性でも腫瘍性の大腸ポリープは、放置していると大腸がんになることがあります。そのため、大腸ポリープは早期に発見し、適切に対処することが大切です。
大腸ポリープは大きく分けて、「腫瘍性ポリープ」と「非腫瘍性ポリープ」の2種類があります。腫瘍性ポリープは、大腸ポリープの約80%を占めるといわれており、良性腫瘍(腺腫 せんしゅ)と悪性腫瘍(いわゆる大腸がん)の2つの段階があります。
「腺腫」は、将来大腸がんになる可能性のある悪性もので、大腸カメラ検査で最もよく発見されるタイプです。腺腫を放置していると過剰に増殖して大きくなり、だんだんとがん細胞に置きかわり、数年かけて大腸がんに発展すると考えられています。
一方、非腫瘍性ポリープは、がんになる可能性の低いポリープで、多くの場合、経過観察で問題ないとされています。

大腸ポリープができる原因として、生活習慣や食事、年齢などの要因と、遺伝的な要因が関係していると考えられています。
乱れた生活習慣や食習慣は、大腸ポリープや大腸がんの原因の一つです。例えば、過度な飲酒や喫煙習慣、運動不足による肥満は、大腸ポリープや大腸がんの発生リスクを高めることがわかっています。
赤身肉や加工肉を中心とする「食の欧米化」も大腸ポリープや大腸がんのリスク因子として知られています。そのほか、糖分の過剰摂取や食物繊維の不足は、便通を滞らせて大腸ポリープが発生しやすい腸内環境の原因になります。
また、これは避けようがないことですが、加齢もリスク要因になります。50歳以上の方は大腸ポリープが発生しやすくなりますので特に注意が必要です。
大腸ポリープや大腸がんの中には、遺伝的な要因が関係しているタイプのものも存在します。例えば、家族性大腸ポリポーシス(FAP)という遺伝性のポリープがあります。これは、遺伝子の影響により、15歳で約60%、35歳でほぼ100%の確率で大腸にポリープ(腺腫)がたくさんできます。家族性大腸ポリポーシスによる腺腫を放置していると、ほぼすべてが大腸がんに発展してしまいます。
その他、親や祖父母、兄弟など、血縁関係のある家族の中に、大腸ポリープや大腸がんと診断された方がいる場合、大腸ポリープや大腸がんができるリスクが約2~3倍高くなるといわれています。
大腸ポリープの症状の特徴について、初期の場合と進行した場合に分けて解説します。
初期の大腸ポリープは自覚症状がほとんどありません。ただし、まれに肛門の近くにポリープができた場合は、ポリープがこすれて血液や粘液のようなものが便やティッシュにつくことがあります。
便秘や下痢が続く、あるいは便秘と下痢を繰り返すといった症状が現れることがあります 。これは、大きなポリープが大腸の内腔を狭め、便の通過を妨げることが原因の一つです 。
ポリープが大きくなると、腹痛やお腹の張り(腹部膨満感)を感じることがあります 。特に巨大なポリープの場合、便の通り道が細くなることでこれらの症状が出現しやすくなります 。
ポリープが大腸の内腔を占拠することで、便が細くなることがあります 。
原因不明の体重減少が見られる場合も、大腸がんの兆候である可能性があります。
大腸ポリープの約80%は、腫瘍性ポリープだといわれており、切除せずに放置していると、徐々に大きくなっていき、数年かけて大腸がんに発展するリスクがあります。すべてのポリープが大腸がんになるわけではありませんが、大きいポリープほど大腸がんに発展する可能性が高いことがわかっています。ポリープの大きさが5㎜未満だと1%前後、5㎜~10㎜未満で数%、10㎜~20㎜未満で10%前後、20㎜以上では20~30%が大腸がんに発展するといわれています。
また、大きくなりすぎたポリープが便の通り道を妨げ、腸閉塞を引き起こす可能性があります。腸閉塞が起こると、激しい腹痛、嘔吐、便秘などの症状が現れ、症状が悪化すると緊急手術が必要になることもあります。

大腸カメラ検査は、大腸がんをはじめとした病気の早期発見に非常に効果的なうえ、小さながんや、がんになる前のポリープなどをそのまま切除することもできます。
最近では、鎮静剤を用いて苦痛なく検査できる施設も増えてきました。しかし、「費用が高いのでは」「保険適用にならないのでは」と費用面の不安から検査に踏み出せない人も少なくないのではないでしょうか。
この記事では、大腸カメラ検査の費用の相場や、変動するポイント、費用を抑える方法について解説します。
大腸カメラ検査の費用相場は、主に保険が適用されるかどうかによって大きく変わる他、検査中にどのような処置がおこなわれるかによって最終的な費用が変動します。これは、検査で何が見つかり、どのような対応が必要になるか検査をしてみないと分からないためです。
それでは令和6年度の診療報酬点数に基づき費用の目安や内訳について見ていきましょう。
大腸カメラ検査の目安費用は、保険診療として認められる場合と、自由診療となる場合で大きく異なります。
保険診療は、症状があり医師が必要と判断した場合に適用され、自己負担の割合は1~3割と費用を抑えられるメリットがあります。
一方で、自由診療は、症状がなくても検査を受けたい場合や、より詳細な検査を希望する場合に選ばれることが多く、医療機関によっては最新の機器や質の高いサービスを受けられる可能性があります。
また、症状を踏まえて大腸カメラ検査をどこまでやるかによっても費用は大きく異なります。以上を踏まえて大腸カメラ検査の費用目安を保険診療と自由診療の場合に分けてご紹介します。
保険診療の場合は、大腸カメラ検査の費用が診療報酬制度によって定められているため、全国どの医療機関でも検査費用自体は4,650円(3割負担)と一定です。これに追加検査の費用や、検査に用いる薬剤費用が上乗せになり、さらに病理組織検査が必要な場合にはさらに加算されます。保険診療であっても、医療機関によって加算される費用は多少の違いがあります。
・大腸カメラのみ(観察のみ)
大腸カメラを用いて大腸の始まりである盲腸の部分から肛門部分までを観察し、異常がないか確認する検査です。以下には検査必要な薬剤などの費用が含まれています。
・大腸カメラ + 生検
大腸カメラで疑わしい箇所を発見した場合、組織を採取(内視鏡下生検)して顕微鏡で観察し病理診断する検査です。以下には検査必要な薬剤などの費用が含まれています。
・大腸カメラ+ポリープ
大腸カメラでポリープを発見した場合、ポリープを切除する処置です。切除したポリープは、生検時と同様に顕微鏡で観察し病理診断します。
ポリープの数や大きさに左右されますが、長径2cm未満のポリープ1個切除の場合
自由診療の場合、医療機関ごとに費用を自由に設定できるため、料金には差があります。当院では、自費で大腸カメラ検査(観察のみ)を受ける場合、費用は32,000円となります。なお、生検やポリープ切除など追加の処置が行われた場合には、別途費用がかかります。詳細については事前にお問い合わせください。
ひとくちに大腸カメラ検査の費用といった場合でも、検査自体の費用の他にさまざまな費用が含まれています。これは、大腸カメラ検査を実施するために必要な診察や処置にかかる費用を含むためです。大腸カメラ検査費用の内訳を解説します。
医療機関を受診した時に必ずかかる費用で、初診料または再診料が発生します。初めて受診する医療機関では初診料890円(3割負担)です。すでに受診歴のある医療機関では再診料390円(3割負担)です。
基本的な大腸カメラ検査の費用は、4,650円(3割負担)です。粘膜面を特殊な光で強調して詳しく観察する場合(狭帯域光強調加算)には約600円(3割負担)、染色を施し病変部を浮かび上がらせて観察する場合(色素内視鏡法加算)には180円(3割負担)が加算されます。また、ポリープを切除する場合、病変検出支援プログラム加算で180円(3割負担)が加算されます。
検査前に腸を観察しやすくするための下剤や、検査中の鎮静剤などの費用が含まれます。下剤は当院では3割負担で570円~680円の場合がほとんどです。鎮静剤および鎮痙剤は使用する種類や量によって異なりますが、3割負担でおおむね100円~1000円程度かかります。
検査中に異常が見つかり、採取した組織を顕微鏡で詳しく調べる際にかかる費用です。
病理検査料は2,580円~7,740円(3割負担)、病理診断料390円(3割負担)です。
具体的には、組織を顕微鏡で検査できるようにするためのプレパラートの作成や病理組織顕微鏡検査で診断する費用が含まれます。
ポリープなどが見つかった場合に、その場で切除することで発生する費用です。ポリープの大きさや数によって金額が変わりますが、長径2cm未満のポリープを1個切除する場合で約20,000円(3割負担)です。

大腸カメラ検査の最終的な費用は、検査中にどのような状況だったかによって変動します。特に費用に影響を与えやすい3つのポイントを解説します。
大腸カメラ検査は、人によっては苦痛を感じる場合があります※。そのため、必須ではありませんが、検査中の苦痛を和らげるために鎮静剤を使用することがあります。
約100〜300円(3割負担)の追加費用です。
検査中に炎症がある部分や、粘膜の色調や形に異常のある部分が見つかった場合、組織の一部を採取して詳しく調べる検査をおこなうことがあります。これを生検といいます。
採取された組織は、病理検査に回されて、顕微鏡でがん組織かどうかなどを詳しく調べます。
組織を採取する費用と顕微鏡検査費用、病理診断の費用、結果説明の費用を合わせて約4,300円の追加費用です。
大腸ポリープの中には、将来大腸がんになる可能性のあるものもあります。
ポリープ切除をおこなった場合、切除する手技料と、切除したポリープの病理検査費用が加算されます。(ポリープの数や大きさ切除方法によって費用が変動します。)
手術扱いのため加算される費用は高くなります。
2cm未満のポリープ1個を切除した場合、約20,000円(3割負担)の追加費用です。
このように検査中に発見された病変に対して追加の処置がおこなわれるかどうかで最終的な費用は変わってきます。
大腸カメラ検査が保険適用されるかどうかは、検査を受ける目的によって異なります。
大腸カメラ検査は、医師が医学的な必要性を認めて、病気の診断や治療方針の決定、治療効果の確認などを目的としておこなう場合に、健康保険が適用されます。
具体的には以下のようなケースです。
つまり、医師が医学的な必要性を認めておこなう大腸カメラ検査は、基本的に健康保険が適用され、自己負担額に応じた費用となります。
以下の場合には健康保険が適用されず、全額自己負担となる自由診療となります。
ご自身の検査が保険適用になるか不明な場合には、予約時に医療機関に確認することをおすすめします。多くの場合は、症状があったり、検診での異常をきっかけにして検査を受けたりするため、保険適用となるケースがほとんどです。

大腸カメラ検査が重要だとわかっても、やはり費用は気になるものです。費用負担を少しでも軽減する可能性があるものをご紹介します。
お勤めの会社によっては、社員の健康管理の一環として、健康診断や特定の検査に対して助成や補助をおこなっている場合があります。大腸カメラ検査を対象としていることもあるため、会社の健康保険組合や人事部、福利厚生部門などに確認してみましょう。
多くの市区町村では、住民に向けてがん検診の費用補助をおこなっています。
大腸がん検診としては、便潜血検査が一般的です。しかし、自治体によっては一定の年齢の方や便潜血検査で陽性だった方などの条件を満たす方を対象に、大腸カメラの費用の一部を助成する制度を設けている場合があります。
一年間にかかった医療費(保険適用分)が一定金額(通常10万円)を超える場合、確定申告をすることで医療費控除を受けることができます。具体的には、所得税や住民税の軽減として減額を受けられます。大腸カメラ検査にかかった費用の他、検査のための交通費なども医療費控除の対象となるため、利用を検討する場合には併せて領収書も保管しておきましょう。
大腸カメラの費用は、検査内容や処置、保険適用によって変動します。しかし、費用の内訳やご自身の状況を知ることでおよその費用を予測することができます。
費用の不透明さから検査を控えたくなるかもしれませんが、大腸カメラ検査は大腸がんの早期発見と早期治療に非常に有効です。検査費用は、将来の大きな心身の負担と経済的負担を回避する費用と考えることもできます。
ご自身の健康と将来のために、費用の不安を解消し、前向きに大腸カメラ検査を検討してみてください。

大腸がんは、男性の約10人に1人、女性の約12人に1人がかかるといわれており、日本人にとって身近ながんです。自覚症状が少なく、本人が気付かないうちに進行してしまう大腸がんですが、初期の段階で発見し、治療を開始することができれば完治が目指せる病気です。ただし、大腸がんを早期に発見するためには、大腸カメラ検査が欠かせません。
ここでは、大腸がんに対する不安を抱く方のために、大腸がんになりやすい年齢や生活習慣について解説するとともに、大腸カメラ検査を受けるべき年齢の目安や頻度について説明します。
厚生労働省が公表している「全国がん登録罹患データ(2016年~2020年)」によると、大腸がんは、男女ともに40歳以上から罹患者(りかんしゃ・かかる人)が増加しはじめ、年齢を重ねるにつれて罹患者が増えることが報告されています。そのため、厚生労働省は、40歳以上の方を対象に1年に1度の定期検診を受診することを推奨しています。
ただし、40歳未満であっても、大腸がんになるリスクがないわけではなく、若くても大腸がんになるケースもあります。そのため30歳ぐらいから、大腸がんのリスクに対する意識を高めておいても損することはありません。

大腸がんのほとんどは、生活習慣に関連して発症すると考えられています。大腸がんのリスクを高める生活習慣について詳しくみていきましょう。
2.1 喫煙
喫煙は、大腸がんになるリスクを上げる可能性があります。たばこの煙には、約70種類の発がん性物質が含まれており、喫煙によって体内に取り込むことで、身体の細胞ががん化するリスクが高まるのです。国立がん研究センターが、国内の40〜69歳の男女約9万人を対象にした研究では、男女ともにたばこを吸う人は、吸わない人に比べて、大腸がんの罹患率が1.4倍高く、大腸がんになりやすいことが報告されています。
2.2 飲酒
飲酒も大腸がんになるリスクを上げると考えられています。国立がん研究センターが、約20万人の日本人のデータを対象に、飲酒と大腸がんのリスクについて調査したところ、男性では1日あたり23~45.9gのアルコールを摂取する人は、飲まない人に比べて大腸がんになるリスクが1.4倍高いことが報告されています。女性でも、アルコールを1日あたり23g以上摂取する人は、飲まない人に比べて大腸がんになるリスクが約1.6倍高いことがわかっています。さらに、男女ともに1日あたりのアルコール摂取量が15g増えるごとに、大腸がんになるリスクは10%ずつ増えると考えられています。アルコール23gは、ビールだと大びん1本(633ml)、日本酒だと1合(180ml)、ワインだとグラス2杯(200ml)程度にあたります。アルコールが大腸がんを引き起こすメカニズムはまだ解明されていませんが、アルコールを分解してできるアセトアルデヒドという発がん性物質による影響や、アルコールの摂取によって葉酸というビタミンBの一種の働きが阻害され、その影響によって大腸の細胞の遺伝子の状態が変化し、がん化を引き起こす説などが考えられています。
2.3 肥満
肥満も大腸がんの発生リスクを高めます。国立がん研究センターが、約30万人の日本人のデータを対象に、肥満と大腸がんのリスクについて検証したところ、特に男性では、BMI(肥満指数)が27以上の人は、BMIが27未満の人に比べて、大腸がんになるリスクが高く、BMIが高いほどそのリスクも上昇することが明らかになっています。女性では、男性ほど顕著ではありませんが、BMIが高いほど、大腸がんのリスクが高くなる傾向があることが報告されています。肥満が大腸がんを引き起こすメカニズムの一つとしては、肥満によってインスリンというホルモンやインスリン様成長因子という物質が血中に増え、その影響でがん細胞が増えやすくなると考えられています。
大腸がんの中には、遺伝性のタイプもあり、これを家族性大腸がん(または遺伝性大腸がん)といいます。家族性大腸がんでは、生まれながらにして遺伝子の一部に異常があるために、親子や兄弟、従妹同士などの血縁者の中に高い確率で大腸がんが発生します。家族性大腸がんは、40歳未満の若年で発症しやすい、大腸がんを繰り返しやすい、同時に複数のがんができやすい、大腸や小腸、胃などにポリープができやすいなどの特徴があります。よくある大腸がんとは異なり、10代、20代でも大腸にポリープができはじめる人もいるため、家族性大腸がんの家系の人は、40歳未満でも大腸がん検診を受けることが大切です。
大腸がんは早期に発見し、初期の段階で治療を開始すれば完治が目指せる病気です。しかし、大腸がんのほとんどは、初期の段階では無症状であり、気付かないうちにがんが進行しているケースが少なくありません。このため、大腸がんを早期発見し、治療につなげるためには定期的に検査を受けることがとても大切です。
厚生労働省は、40歳以上の方を対象に、1年に1回の大腸がん検診の定期受診を推奨しています。この大腸がん検診は、各市町村で受けることができ、「便潜血検査」という便の中に血液が混じっていないかを調べる検査方法でおこないます。この便潜血検査で異常が見つかった場合は、精密検査として大腸内視鏡検査、いわゆる大腸カメラ検査を実施します。
大腸カメラ検査では、肛門から内視鏡を挿入し、大腸の粘膜に異常がないかを直接観察します。腸粘膜にある小さなポリープや色調変化などのわずかな病変も見つけることができ、検査と同時に組織を採取し、顕微鏡で細胞に異常がないか詳しく調べることもできるため、大腸がんの早期発見や確定診断に威力を発揮する検査です。
大腸がんは、40歳を超えると発症率が高くなる病気です。そのため、大腸がんができやすくなる40代に差し掛かったら、一度大腸カメラ検査を検討することをおすすめします。
大腸がんは、先にも述べたように生活習慣によっては発症リスクが高くなります。
喫煙・飲酒の習慣のある人、肥満が気になる人は、40歳未満でも注意が必要ですので、消化器内科の医師に相談しましょう。そのほか、糖尿病や潰瘍性(かいようせい)大腸炎などの持病がある方や、胃や腸の不快感などのおなかの症状がある方も、大腸カメラ検査が必要な場合がありますので医師に相談してください。

大腸カメラ検査を受けるべき頻度は、まず異常が見られなかった場合と大腸ポリープが見つかったことのある場合で異なります。さらに大腸ポリープが見つかったことがある場合は、見つかったポリープの大きさや数、切除したかどうかなどによって再検査の推奨間隔がさまざまになります。詳しくは以下の通りです。
6.1 特に異常が見られない場合
初回の大腸カメラ検査で特に異常がみられなかった場合については、5年後をめどに大腸カメラによる再検査をおこなうことが日本消化器内視鏡学会のガイドラインで推奨されています。ただし、便潜血検査については1年に1回定期的に受診しましょう。そのほか、便秘や下痢、吐き気などのお腹の症状が続いている場合も、「大腸カメラ検査で異常がなかったから」と安心せず、医師に相談するようにしましょう。
6.2 大腸ポリープが見つかったことのある場合
大腸カメラ検査を受けるべき頻度については、日本消化器内視鏡学会が2020年に発表したガイドラインを遵守し、決定しています。
同ガイドラインでは、どれぐらいの頻度で大腸カメラ検査を受けるべきかについて、初回の検査で得られた結果に基づいて以下のように推奨しています。
表:ガイドラインに基づく大腸カメラ検査の推奨頻度
| 初回の大腸カメラ検査の結果 | 再検査の頻度 | |
| 1 | 大腸癌または20mm以上の病変が見つかった。10個以上のポリープ(良性)が見つかった。 | 1年後に再検査 |
| 2 | 1番にあてはまらず、異形度の高い腺腫があった、または10~19mmの腺腫があった場合であり、かつポリープの数が9個以下であった。 | 1~3年後に再検査 |
| 3 | 1,2番以外のケースで、ポリープの総数が3-9個であった。 | 3年後に再検査 |
| 4 | 1,2番以外のケースで、ポリープの総数が1-2個であった。 | 3~5年後に再検査 |
当院では、上記のガイドラインに沿って再検査のタイミングを推奨しておりますが、個々の患者様の状態やご希望も鑑みて、柔軟な検査間隔を提案します。
日本消化器内視鏡学会のガイドラインによる大腸内視鏡検査の間隔についてはこちらをご覧ください。
>>昨年大腸内視鏡検査を受けました。今年も受ける必要がありますか?[1]
大腸カメラ検査は大腸がんの早期発見に威力を発揮するのにとても重要です。大腸がんが増え始める40代に差し掛かったら、大腸カメラ検査を受け、異常がないか調べておくとよいでしょう。ただし、40歳未満であっても、喫煙、飲酒習慣のある方、肥満が気になる方は、大腸がんにかかるリスクが高いため、早めの検査を検討しましょう。
大腸がんは、年齢を重ねるごとに、発症率が高まっていくため、40歳以降は定期的に受診し、初期の病変を見逃さないことが大切です。初回の大腸カメラ検査で異常が見つからなかった方も、異常が見つかった方も、それぞれ推奨される頻度で大腸カメラ検査を定期的に受けるようにしましょう。

大腸がんは年々増加しており、新規の患者数は男女ともにすべてのがんのなかで2番目に多く、亡くなる方の数も男性が2位、女性では1位と非常に多くなっています。背景には、ゆっくり進行するため症状が現れにくく、早期発見が難しいという大腸がんの特徴があります。増え続ける大腸がんで命を落とさないために、大腸がんの症状について詳しく解説するとともに、国が推奨する大腸がん検診の概要やメリット・デメリットについてもお伝えします。大腸がんに対する正しい知識を踏まえて、大腸がんの早期発見・早期治療について解説します。
ヒトの消化管は食道、胃、小腸と続き、大腸へとつながります。大腸は右の下腹部から上へと延び、胃の下側を通って左に進み、下に降りて肛門へとつながっています。大腸は結腸と直腸とに区分され、小腸との境目からおなかの中をぐるりと回って下腹部の中心までが結腸、そこから肛門までまっすぐに延びているのが直腸です。大腸の壁は、内側から「粘膜、粘膜下層、固有筋層、漿膜下層(しょうまくかそう)、漿膜」と呼ばれる5層から成り立っています。
大腸の内側は粘膜に覆われており、その外側を筋肉が取り囲んでいます。胃と小腸で消化された食べ物の残りカスから水分を吸収し、便を形づくりながら肛門まで運ぶのが、大腸の主な役割です。
大腸は結腸と直腸に分けられますが、結腸と直腸もさらに細かく区分されています。結腸は、大腸のスタート地点となる盲腸、そこから上へと延びる上行結腸、上腹部を左に向かう横行結腸、左下腹部へと下がる下行結腸、からだの中心部へと向かい直腸につながるS状結腸に区分されます。
直腸は、S状結腸と接続する直腸S状部、直腸S状部から腹膜の下端あたりまでが上部直腸、そこから肛門に至るまでが下部直腸に区分されます。
初期の大腸がんは無症状で、がんが進行することにより、便に血が混じる、便の表面に血が付着するなどの症状があらわれます。ほかにも便秘や下痢、便が細くなるなどのほか、慢性的な出血による貧血、体重の減少などがみられる場合もあります。さらにがんが進行すると腸閉塞を起こすこともあります。
通常、大腸がん自体による痛みはありませんが、腸の蠕動運動(ぜんどううんどう)による痛みや、肛門痛として感じる痛みもあります。しかし、いずれの症状も大腸がんに特有の症状ではなく、ほかの病気で起こる可能性もあります。症状だけでは診断ができないため、定期的に大腸がんの検査をおこなうことが推奨されます。

初期の大腸がんの診断には、便に血液が混じっていないかを調べる便潜血や、医師が手指によって直腸内を触診する直腸指診などがあります。便潜血検査などで大腸がんが疑われる場合には、肛門から造影剤を注入しておこなう注腸検査や大腸内視鏡検査などの画像診断による精密検査がおこなわれます。
便潜血検査とは、排出された便のなかに混じりこんだ血液の反応を調べる検査です。便潜血検査で陽性になっても、必ずしもがんによる出血とは限りませんが、出血の原因を調べるために精密検査が必要となるので、大腸がんの一次検査としておこなわれます。大腸がんには自覚症状がないため、がん患者が増え始める40歳を過ぎたら、年に1回は便潜血検査を受けましょう。
便潜血検査で陽性になると、精密検査の対象となります。精密検査では主に大腸内視鏡やX線造影を使用して大腸内の観察をおこないます。一般的には、肛門から内視鏡を挿入し、直腸、結腸、盲腸まで大腸内をすべて観察する「全大腸内視鏡検査」が第一選択肢となります。
西宮敬愛会病院 低侵襲治療部門 COKU」の内視鏡検査ではがんやがんの疑いがあるポリープなどを発見するだけではなく、その場で切除可能なポリープであれば、癌の疑いのものも切除が可能です(一部例外はあります)。残念ながら外科手術が必要と判断された場合も、病変部の細胞を採取して病理検査をおこなうことができます。
内視鏡で切除したポリープが癌であった場合、癌の性質を顕微鏡で詳しく分析し、転移のリスクがあるかの評価を行います。その結果、追加で外科手術を行うべきと判断される病変、あるいは初めから外科手術が適当であると判断された病変については、CTやMRI、腹部超音波などさまざまな医用画像診断機器を用いて、腫瘍の大きさや位置の正確な把握、リンパ節や他の臓器への転移がないかを調べられます。また、経過を観察するために採血による腫瘍マーカー検査がおこなわれます。
初期の大腸がんにはほとんど症状がないため、自覚することは困難です。がん検診の推奨年齢になったら検診を受けることに加え、少しの体調の変化でも自己判断で放っておかず、できるだけ早く医療機関を受診することが早期発見のポイントです。
自覚症状のない初期の大腸がんを早い段階で発見するには、定期的に大腸がん検診を受けることが大切です。大腸がん検診は医師による問診と、2日間分の便を採取して血液反応の有無を調べる便潜血検査です。
企業には、事業所の規模に関係なく従業員に年1回の健康診断が義務付けられており、40歳以上は便潜血検査が検査項目に含まれています。個人事業主など企業に勤めていない40歳以上の方には、1年に1回、市町村から大腸がん検診のお知らせが届きます。自治体による大腸がん検診は健康増進法に基づいて実施されており、数百円~千円程度の自己負担で受けることができます。
大腸がん検診は、医師による問診と便を採取するだけの簡単な検査ですが、自覚症状のない大腸がんの早期発見にはとても重要です。40歳を過ぎたら年に1回の大腸がん検診を必ず受けましょう。
大腸がん検診のメリットは、自覚症状のない初期の大腸がんを発見できることにあります。便の採取だけで診断可能であり、被験者には大きな利益となります。一方で、診断結果によっては以下のような不利益をこうむる場合もあります。
■偽陰性
偽陰性とは、がんがあるにも関わらず、病変や兆候が発見できず精密検査不要と判定されてしまうことです。このリスクを回避するためには、1度きりの検査ではなく定期的にがん検診を受けることが大切です。
■偽陽性
逆に、がんがないにも関わらず、要精密検査と判定されてしまうのが偽陰性です。精密検査には費用がかかりますし、検査による身体的な負担、診断結果を待つあいだの不安な気持ちなど、被験者にとってさまざまな不利益があります。
ただ、「がんの疑い」を発見するのががん検診の目的であることから、残念ですが偽陽性をなくすことは困難です。この点を理解した上で検診にのぞむ心構えが必要です。
そのほか、大腸内視鏡検査にともなう下剤や造影剤の使用によって起こるアレルギーや腸閉塞、非常に確率は低いものの内視鏡によって大腸内を傷つけてしまうなど、偶発的なリスクがあります。
ただし、大腸がん検診は受ける回数が多いほど、大腸がんによる死亡率が低くなることが分かっています。また、大腸内視鏡検査は、大腸がんだけでなく、他の病気の発見にも有益です。受診することによる利益と不利益をよく理解した上で、大腸がん検診を受診してください。

大腸がんの多くは大腸の内壁にできる潰瘍状の腫瘍で、比較的進行は遅いと考えられています。そのため、大腸がん検診で早期発見できれば、がんが進行する前に治療することが可能で、身体的負担の少ない治療で済むと同時に、がんによる死亡率を下げる効果が期待できます。
また、大腸内視鏡検査ではがん化する可能性のある腫瘍やポリープなどを検査と同時に切除することが可能で、病変部のがん化を防ぐというメリットがあります。
大腸がん検診では、がんではない良性の腫瘍や、進行が遅く本来なら経過観察で済むようながんでも、治療の対象としてしまうことがあります。検査によって見つかったがんの危険度を正確に見極めることは難しく、本来必要のない治療によって経済的な負担や心身の負担がメリットとなります。
大腸がんにかかる割合は、男女とも40歳を過ぎるころから増え始めるため、大腸がん検診は40歳以上を対象としています。40歳未満の大腸がんリスクは低く、若い方の受診は偽陽性と判定されるデメリットがメリットを上回ると考えられます。
2020年の調査によると、人口10万人当たりの大腸がんにかかる割合は、30代前半では男性6.3人、女性5.8人ですが、40代前半になると男性24.4人、女性21.8人と急増し、40代後半では男性42.2人、女性35.2人まで増えています。
大腸がんは40歳からが適齢期と考えられるため、年に1度の大腸がん検診がいかに重要かわかります。また、大腸がん検診を受けているからと安心せず、気になる症状のある方は消化器内科を受診しましょう。以下のような症状・特徴にあてはまる方は大腸内視鏡(大腸カメラ)による検査をおすすめします。
■血便・下痢や便秘など便通異常
■おなかがはる・腹痛
■検便(便潜血検査)にひっかかった
■血縁に大腸癌の方がいる
■喫煙習慣がある
■飲酒習慣がある
大腸がんには固有の初期症状がなく、なんらかの症状に気づいた時には進行がんになっている可能性があります。血便はもちろんですが、下痢や便秘などの便通異常、腹痛やおなかの張り、しこりや肛門痛などの症状を軽く見ず、早めに消化器内科を受診することが大切です。大腸内視鏡検査により、大腸がんだけでなくほかの病気が見つかる可能性もあります。
また、大腸がんは40歳以上になると急増するため、勤務先の健康診断や自治体による大腸がん検診を活用しましょう。大腸がんの早期発見には定期的に大腸がん検診を受けることが最も重要なポイントです。40歳を過ぎたら、年に一度の大腸がん検診を忘れずに受けましょう。

腹痛や下痢は、ごく一般的に起こる症状のひとつです。暴飲暴食など、腹痛や下痢の原因が思い当たる場合や、体質などと思っている方も多く、症状が軽い場合にはあまり気にしていない方もいることでしょう。ただし、症状が急で激しい場合には、重症化のリスクや深刻な病気が隠れている可能性があるため、注意が必要です。このような場合には、すぐに病院で診察を受ける必要があります。ここでは、腹痛と下痢が同時に起こる原因や、自分でできる対処法を紹介し、腹痛や下痢を生じる病気について詳しく解説します。
1.腹痛と下痢を同時に引き起こす原因
食事をすると、胃や十二指腸で消化され、小腸や大腸を通過する間に、必要な栄養素は水分と一緒に吸収され、不要なものは適度な硬さの便となり排泄されるのが通常です。下痢は、便の水分量が多い状態で、腸管で水分が吸収しきれなかったり、腸からの水分の分泌が増えたりした場合に起こります。また、下痢の時には、腸の収縮やけいれん、炎症などにより腹痛をともなうことがあります。
腹痛と下痢が同時に引き起こされる原因を、次の4つに分けて説明します。
腹痛と下痢は、食べ過ぎや飲み過ぎ、食中毒や感染症など、食事と関係して起こることがあります。
■食べ過ぎ・飲み過ぎ
食べ過ぎると消化不良になることがあり、消化できていない食物が腸を刺激することで腸の動きが速くなり、本来、腸で吸収される水分が吸収されないまま便と一緒に排出されて下痢になります。過度の飲酒や刺激物の摂りすぎなども、腸を刺激する原因となり、腹痛や下痢を起こすことがあります。
■食中毒などの感染性の下痢
ノロウイルスやO-157などのウイルスや細菌が付着した食物を摂ると、病原体が消化管で増殖し、腸などを傷つけたり炎症を起こしたり毒素を出したりします。生体防御反応として、これらの有害物質を排出するために腸からの分泌物を大量に増やすため、水様性の下痢になり腹痛をともないます。
腸の動きは自律神経の働きが大きく関わっており、脳が強いストレスや緊張を感じると、自律神経を刺激して腸の動きが異常に活発になります。そのため、便が腸を通過するスピードが早くなり、水分を吸収しきれずに下痢になります。また、脳と腸は互いに連携していることもわかっており、腸の異常を脳が感知することで、腹痛を強く感じるようになります。
体が冷えると胃腸の血管が収縮して血流が減るため、胃腸の働きが悪くなって消化不良になりやすいことや、冷えによって自律神経がバランスを崩すことなどが関わって、下痢を引き起こす原因となります。
また、生理中の下痢は、生理周期におけるホルモン分泌と関係しています。生理中は子宮内膜からプロスタグランジンという物質が分泌され、子宮を収縮させて経血を押し出す働きがあり、月経痛の原因となります。同時にプロスタグランジンは、腸管に対しても異常に収縮させるため、腹痛をともなう下痢が引き起こされるのです
腹痛と下痢が同時に起こる原因が、消化管の病気であることがあります。中には、手術など緊急の処置が必要な病気もあります。腹痛と下痢から病気を診断するには、画像診断や血液検査などが必要になる場合がありますが、医療機関を受診する際には、以下のことを伝えるようにしましょう。
■医療機関を受診する際に伝えるポイント
■どのような症状が、いつから始まり、どのぐらい続いているか
■排便の頻度と便の状態
■腹痛の有無とその程度
■腹痛と下痢以外の症状の有無
■発症前後の状況(食事、生活、薬、サプリメントなど)
■基礎疾患の有無(服用している薬など)
腹痛と下痢がある場合の自宅でできる対処法について説明します。ただし、腹痛と下痢が同時に起きており、発症や症状の経過が急である、症状が強く激しいなどの時には、以下の点に注意したうえで、医療機関を受診しましょう。
どのような下痢であっても、最も大切なのは脱水にならないように、しっかり水分を摂ることです。スポーツドリンク、経口補水液など電解質が含まれた飲料を、少しずつ飲むようにします。おかゆ、重湯、柔らかく煮たうどん、みそ汁、野菜スープなど、食事から水分を摂ることも大切です。
緊張やストレスがあるとお腹が痛くなり下痢になるなど、一定の条件で症状が発症することが分かっている場合には、下痢止めが有効な場合があります。しかし、むやみに下痢止めを使うことはすすめられません。それは、腹痛と下痢の原因が、食中毒や感染症の場合、病原体を排出するために下痢が起きているからです。また、一時的に腹痛や下痢を止めてしまうことで、症状の原因となる消化管の病気の発見が遅れることがあるからです。下痢止めはさまざまな種類があるため、医療機関や薬剤師に相談して、適切に使用することが大切です。

腹痛と下痢が同時に起こる際に疑われる病気について、以下に病気の概要、原因、症状について説明します。
急性胃炎・腸炎は、何らかの原因で胃や腸に炎症が起きている状態です。
■原因
急性胃炎・腸炎の多くは、ウイルスや細菌、寄生虫による感染が原因の感染性胃腸炎です。感染以外が原因で急性胃腸炎を発症する場合もあり、その原因として暴飲暴食、アレルギー、キノコや貝類による中毒、薬などが挙げられます。
■症状
急性胃炎・腸炎の原因にもよりますが、腹痛、下痢、吐き気、嘔吐、発熱、血便が主な症状です。下痢や嘔吐にともない体の水分が不足して脱水症状となり、口の渇きや倦怠感があらわれ、悪化すると血圧低下や意識障害をおこすことがあるため注意が必要です。
炎症性腸疾患とは、腸の粘膜に炎症を起こす病気の総称で、一般的には潰瘍性大腸炎とクローン病のことをいいます。潰瘍性大腸炎(かいようせいだいちょうえん)は大腸に炎症が生じる一方、クローン病は口から肛門までの消化管すべてに炎症を生じます。いずれも難病に指定されており、良くなったり悪くなったりを繰り返し、長期間の治療が必要な慢性の病気です。
■原因
潰瘍性大腸炎もクローン病も、詳しい発症の原因は解明されていませんが、遺伝的因子と環境因子(腸内細菌叢、ウイルスや細菌などの感染など)が複雑にからみ合い、免疫機能の異常がもたらされることで、発症や炎症の持続に関わっていると考えられています。
■症状
腸の炎症により、共通して下痢、腹痛、血便の症状があらわれます。また、発熱や倦怠感などの全身症状、関節炎、皮疹(ひしん)、結膜炎、口内炎など、腸以外の部位に症状が出ることもあります。特に、潰瘍性大腸炎は、血便(粘液便)と下痢が多く、クローン病は腹痛と下痢、肛門周辺に膿がたまる穴(痔ろう)をともなうことが多いのが特徴です。
何らかの原因で、大腸の動脈への血流が妨げられて、大腸の粘膜に炎症が起きて傷ついている状態です。大腸の動脈への血流が妨げられるのは、血管と腸管の両方に要因があり、それぞれがからみ合って発症すると考えられています。
■原因
大腸の動脈への血流が妨げられる原因として、動脈硬化をきたす糖尿病、高血圧、脂質異常症などの基礎疾患や、血液が固まりやすい方に起こりやすいです。また便秘のある方では、排便の時に強くいきんだことで血流が低下して起こることがあります。
■症状
左側の大腸に起こることが多いため、突然、左下腹部の腹痛の後、軟便や下痢になることがあります。大腸への血流が妨げられることで粘膜が傷つき、潰瘍ができて出血すると血便になります。また微熱が出ることもあります。ほとんどの場合、一時的な症状ですが、腸閉塞や腹膜炎を併発すると手術が必要になることもあります。
胃潰瘍や十二指腸潰瘍は、食物を分解する働きのある胃酸や消化酵素によって、胃や十二指腸の粘膜が深く傷つけられて潰瘍になっている状態で、消化性潰瘍とも呼ばれます。
■原因
胃潰瘍・十二指腸潰瘍の原因として、ヘリコバクター・ピロリ菌感染が深く関わっています。ヘリコバクター・ピロリ菌が胃や十二指腸に感染すると、胃や十二指腸の粘膜に慢性的な炎症が生じたり、粘液が減ったりすることで、粘膜が傷つきやすくなり発症します。また解熱鎮痛剤、喫煙、暴飲暴食、ストレスなどにより、粘膜が傷つきやすい状態となり発症する場合もあります。
■症状
胃潰瘍も十二指腸潰瘍も腹痛が主な症状で、みぞおちあたりの鈍い痛みや吐き気、嘔吐をともなうこともあります。胃潰瘍は食後、十二指腸潰瘍は空腹時や夜間に痛みが強くなることが多いようです。いずれも潰瘍から出血すると、黒色の便が出たり、貧血や顔色が悪くなったり、疲れやすいなどの症状をともなうことがあります。
大腸憩室炎とは、憩室と呼ばれる消化管の一部分にできた風船状の小さい袋に炎症が起きる病気です。
■原因
憩室は、大腸にできることがほとんどで、腸壁の弱い部分に圧力が加わってできるといわれています。憩室のある方で、便秘や肥満、喫煙などが憩室炎を発症するリスクとして挙げられます。
■症状
大腸憩室炎の主な症状は、左下腹部の痛み、吐き気、嘔吐、下痢、腹部の圧痛などです。憩室炎が進行し憩室に穴があいたり、膿がたまったりすると、膀胱炎や腹膜炎などを合併することがあります。
検査では大腸の腫瘍や炎症などの病気がないのにもかかわらず、数ヵ月間以上、腹痛が繰り返し起こり、下痢や便秘など便の状態や排便の回数が変わる病気です。お腹の症状や、腹痛や排便に対する不安で日常生活に支障がある場合があります。
■原因
腸の働きは自律神経がコントロールしていますが、脳がストレスや不安を感じると自律神経のバランスが崩れて、腸の動きが異常になり下痢や便秘などの症状があらわれます。それと同時に、腸で生じた異常を脳が感じると痛みに対して過敏に反応するようになり、腹痛が起こりやすくなるということが、過敏性腸症候群の発症メカニズムと考えられています。
■症状
症状の現れ方には個人差があり、下痢型、便秘型、混合型があります。下痢型は、ストレスや不安をきっかけに急な腹痛と便意、下痢を生じます。便秘型は、便秘にともないお腹の張りなどがあります。混合型は、下痢と便秘を繰り返すのが特徴です。ストレスや疲労で症状が悪化し、休日などには症状があらわれにくいようです。
慢性膵炎とは、膵臓に繰り返し炎症が起こることで、膵臓で作られる消化酵素によって、自らの膵臓の正常な細胞が壊され、線維に置き換わり(線維化)、膵臓が働かなくなる病気です。
■原因
慢性膵炎は、男性では主にお酒の飲み過ぎが原因であり、女性では原因の分からない特発性膵炎が多くみられます。また、喫煙は発症リスクとなることが分かっています。
■症状
初期の主な症状は腹痛で、食後数時間で現れることが多く、吐き気や嘔吐、上腹部の膨満感をともなうことがあります。進行すると徐々に膵臓の機能が低下して、消化不良による下痢、体重減少が起こります。また、膵臓の機能のひとつである血糖を下げるインスリンの分泌が低下することで、糖尿病によるのどの渇き、夜間の頻尿や多尿などの症状があらわれます。
腹痛と下痢が同時に起こっている場合に、手術などの緊急治療が必要な病気があります。また、胃がんや大腸がんのように、腹痛と下痢はもちろん、自覚症状がある場合には進行している可能性が否定できず、早急に検査を受け、診断と治療をはじめる必要があるものもあります。腹痛と下痢が同時に起こった場合に、早急な診断と治療が必要な病気について、原因や症状を紹介します。
腸閉塞とは、何らかの原因で腸の内容物が肛門の方に移動できなくなっている状態です。腹部の手術経験のある方は注意が必要です。
腸の内容物が肛門の方に移動できなくなる原因として、腹部の手術後に腸管が狭くなったり、腸捻転(ちょうねんてん)やヘルニアなどによって腸管が折れ曲がったりして起こる通過障害や、腹部の手術にともなう腸管の麻痺やけいれんで腸が動かなくなることです。
腸閉塞の症状の特徴は、腹痛、嘔吐、便やガスが出なくなることです。ただし、部分的な閉塞の場合や、腸閉塞の初期には、閉塞している部分よりも肛門側にある便が、腸の強い蠕動運動(ぜんどううんどう)によって下痢となって出ることがあります。そのほか、腹部膨満感(ふくぶほうまんかん)や食欲不振をともなうこともあります。腸管の血流が悪くなって起こる絞扼性(こうやくせい)イレウスは、強い腹痛に発熱、嘔吐をともない、腸管の血流が悪くなり壊死する場合があるため、診断と治療に緊急性を要します。
胃や大腸の粘膜の細胞が、何らかの原因でがん細胞になる病気です。がん細胞が増えて周囲にしみ出したり、他の臓器に転移したりすることがあります。
■原因
胃がんの原因は、主にヘリコバクター・ピロリ菌の感染に生活習慣のリスクが重なり、胃の粘膜が萎縮して発症することが多いです。大腸がんは、大腸の粘膜にできた腺腫(せんしゅ)と呼ばれる良性のポリープが大きくなりがん化する場合や、大腸の粘膜から直接発生する場合があります。
■症状
胃がんも大腸がんも、初期はもちろん進行しても、ほとんど自覚症状がない場合があります。比較的多く見られる症状も、他の消化器の病気と似た症状で、特有の症状があるわけではありません。胃がんと大腸がんの代表的な症状は次の通りです。
■胃がん
食欲不振、胃の不快感、胃やみぞおちの痛み、吐き気を感じることがあり、腫瘍から出血すると、黒色便や貧血になることがあります。また、進行胃がんやスキルス胃がんでは、がん性腹膜炎や腹水により腹痛や下痢を生じることがあります。
■大腸がん
下血・血便、下痢と便秘を繰り返す、出血による貧血、腹部のしこり、便が細くなる、残便感、腹痛などの症状を生じることがあります。

腹痛と下痢がある場合に、病院で診察を受けた方が良い状態なのか、判断に悩むことがあります。次の症状がある場合には、緊急で医療機関への受診をしましょう。
これまでに経験したことがない、冷や汗が出るほどの耐えられない激しい痛みは、緊急で受診が必要な症状です。例えば、胃や腸に穴が開いた、腸閉塞などの治療が必要な状態の可能性があるからです。
腹痛と下痢に、発熱や吐き気、嘔吐、血便などをともなう場合は、緊急で病院を受診するべき状態です。ウイルスや細菌による感染性腸炎や食中毒が疑われ、脱水のリスクが高く、点滴による水分や電解質の補給、原因物質が分かれば薬物療法など適切な治療が必要だからです。
腹痛が続く場合や、だんだん痛みが強くなる場合も、すぐに病院を受診するべき状態です。なぜなら腹痛の痛みが長時間消えない場合は、緊急性が高く早期の診断や手術などの治療が必要な場合が多いからです。腹痛が持続する時間の目安は6時間以上とも言われていますが、時間に関わらず安静にしていても痛みが続く場合には、急いで病院を受診しましょう。
腹痛と下痢が同時に起こっている場合、通常の検査として、血液検査、尿や便の検査、腹部X線検査をおこない、必要に応じて腹部超音波検査(腹部エコー)、腹部CT検査、腹部MRI検査をおこなうこともあります。さらに精密検査として、大腸カメラ、問診により胃の病気が疑われる場合には胃カメラをおこなうこともあります。
■腹痛や下痢がある時の検査項目
| 主な検査 | 主な検査の項目や診断、検査の目的 |
| 血液検査 | ・白血球・CRP:炎症の存在・好酸球:寄生虫の感染の有無・貧血:出血の有無・電解質の異常:脱水の状態・血糖値、凝固能、脂質など:基礎疾患の確認 |
| 尿検査 | ・尿路系の疾患の推定(尿路感染症など)・妊娠反応 |
| 便の検査 | ・便潜血:潰瘍、びらん、腫瘍などからの出血・便培養:細菌性腸炎など |
| 腹部X線検査 | ・腸管のガスの有無や分布・腸閉塞の有無 |
| 腹部エコー検査、腹部CT検査、MRI検査 | ・膵炎、腸管の拡張、腸管壁の肥厚などの観察・尿路結石、胆石の確認 |
| 大腸カメラ | ・虚血性腸炎、細菌性腸炎などの診断・炎症性腸疾患の診断・大腸の憩室の有無・大腸ポリープや大腸がんの発見 |
| 胃カメラ | ・胃潰瘍、十二指腸潰瘍、胃炎の診断・胃がんの発見・ヘリコバクター・ピロリ菌感染の有無など |
腹痛と下痢が同時に起こった時、感染性胃腸炎や暴飲暴食など食事に関係している場合があります。感染性胃腸炎では、食物から入り体内で増えた病原体を排出するために腹痛と下痢が起こります。また、暴飲暴食では消化不良や、アルコールの刺激によって腸が激しく動き、腸管で水分が吸収されずに腹痛と下痢が起こります。食事以外の原因として、大腸は自律神経によってコントロールされているため、ストレスや不安が引き金となり、脳と腸が相互に関係して大腸を刺激し下痢と腹痛を生じます。また、女性は生理周期にともない腹痛と下痢になる方も少なくありません。腹痛と下痢が同時に起こった時、最も大切なのは脱水にならないように、水分を適切に摂ることですが、すぐに病院を受診して診断と治療が必要な場合もあるため、自己判断で下痢止めなどを使用せず、症状の強さや経過に注意が必要です。腹痛と下痢が同時に起きる場合に疑われる病気は数多くあり、放っておくと重症化したり、重篤な病気が隠れていたりすることもあります。気になる症状がある場合には、病院を受診して大腸カメラ検査などでその原因を明らかにし、適切な治療をすることが大切です。
西宮敬愛会病院低侵襲治療部門COKUでは、最新の内視鏡システムを導入し、可能な限り苦痛の少ない検査を目指しています。検査・治療は、総合病院で経験を積んだ日本消化器内視鏡専門医・指導医の資格を持った医師がおこない、AIによる見落とし防止システムも導入しています。受診当日や土曜日に検査することもできるため、腹痛や下痢の症状にお悩みの方は、是非ご相談ください。

大腸カメラ検査や胃カメラ検査は、食道や胃、十二指腸、大腸などの消化管を直接観察し、さまざまな病気の早期発見や診断に役立つ有用な手段です。「大腸カメラも胃カメラ検査も必要だと分かってはいるけれど、忙しくてなかなか時間をとれない」という方は多いのではないでしょうか。大腸カメラと胃カメラの検査では、検査前の食事制限や検査の流れが共通しているため、医療機関によっては同じ日に受けることが可能です。この記事では、大腸カメラと胃カメラの同日検査のメリットや注意点、検査の流れについて、詳しく解説します。
大腸カメラ検査と胃カメラ検査を同じ日に受けることは可能です。どちらの検査にも食事制限や時間的な拘束、投薬が必要ですが、2つの検査を同じ日におこなうことで、それらの負担をまとめることができます。ただし、高齢の方やハイリスクな病気を抱えている方は、身体の負担を考慮して、別の日に実施をおすすめする場合があります。
大腸カメラ検査と胃カメラ検査を同じ日に受けるメリットについて、スケジュール調整、費用、食事制限の回数の観点からご紹介します。
2.1. スケジュール調整の負担が減る
大腸カメラと胃カメラの検査を別の日に受ける場合、それぞれに事前受診、検査、結果説明のための受診が必要になります。2つの検査を同じ日に受けることで、これらの受診が半分で済み、スケジュール調整の負担が軽くなります。それぞれの診断結果を早く知ることができる点もメリットです。
2.2. 費用総額が安くなりやすい
2つの検査を別の日におこなうよりも、費用総額が安くなりやすくなることもメリットです。例えば、検査に関わる初診料や再診料、薬代、検査で使用される麻酔薬(鎮静剤)の料金など、2つの検査で重複している費用が節約できる可能性があります。また、検査日が同じ日になることで、来院回数が減るため、交通費の負担も抑えられるでしょう。
2.3. 食事制限が1回で済む
大腸カメラ検査や胃カメラ検査は、検査前に食事制限が設けられます。例えば、前日は21時までに夕食を終え、当日の朝は絶食する必要があるなど、検査に向けて事前に食事を調整しなければなりません。検査が別の日におこなわれる場合には、こうした食事制限が2回必要になります。しかし、2つの検査を同じ日におこなうことで、食事制限は1回で済み、時間と手間が軽減されます。これは特に忙しい方にとってはメリットといえるでしょう。

大腸カメラと胃カメラの検査を同じ日に受ける際の注意点について、副作用の可能性、実施可能な病院の少なさの観点からご紹介します。
3.1. 体質によっては麻酔の副作用が起こる可能性がある
大腸カメラと胃カメラの検査を同じ日におこなうことで、単独でおこなうよりも検査時間は長くなります。その分、検査中に使用する麻酔薬(鎮静剤)の量が増加するため、患者さんの体質によっては、血圧の低下や呼吸が弱くなるなどの副作用が生じる可能性があります。
3.2. 実施可能な病院を見つけることが難しい
大腸カメラ検査と胃カメラ検査を同じ日におこなう場合、検査時間が長くなるため、麻酔薬(鎮静剤)の適切な調整が求められます。そのため、高度な内視鏡挿入技術や麻酔薬(鎮静剤)の管理が必要になり、実績豊富な病院で熟練した医師やスタッフによる対応が求められます。このような条件を満たす病院は限られているため、同じ日に胃カメラ検査と大腸カメラ検査を受けられる病院を見つけるのが難しいといえるでしょう。
大腸カメラと胃カメラを同じ日におこなう場合、どのような流れで実施されるのでしょうか。検査の流れについては病院やクリニックによって異なります。ここでは、西宮敬愛会病院低侵襲治療部門COKU の同日検査について詳しく解説します。
4.1. 前日・当日の食事について
大腸に便や未消化の物質が残っていると、検査に時間がかかり正確な診断ができなくなります。できる限りスムーズな検査ができるように、検査の前日は消化に良いもの(素うどんやおかゆ、豆腐、たまご、やわらかく煮た大根や人参、プリン、ゼリーなど)を食べるようにおすすめしています。消化に悪いもの(ゴボウや葉野菜、トマト、ゴマ、とうもろこし、海藻類、ひじき、切り干し大根、こんにゃく、納豆など)は避けるようにしましょう。西宮敬愛会病院低侵襲治療部門COKUでは、検査前日の夕食は21時までに済まし、それ以降は、水分を除き当日の検査終了まで絶食としています。
4.2. 着替え・検査前のお薬の服用
大腸カメラ検査のために、検査前日の寝る前に下剤を服用し、当日も検査の5時間前から下剤の服用を開始します。(便が透明な状態であることを確認します。)来院したら検査着に着替えます。胃カメラ検査のために、胃の中の泡をとるための薬を服用します。鼻から内視鏡を入れる方は、鼻の粘膜を広げる点鼻薬を投与します。喉をしびれさせる麻酔薬の入った氷を口にふくんでいただきます。必要に応じて追加のスプレー麻酔をします。
4.3. 血圧・脈拍モニターを装着し麻酔
ベッドに横になり血圧計や脈拍モニター、酸素モニターを装着します。大腸カメラ検査、胃カメラ検査のどちらが先の場合も、左側を下にして横になります。口から胃カメラを挿入する方は、マウスピースをくわえます。(鼻から検査をする方は鼻の麻酔をします。)その後、鎮静剤(眠くなる薬)を点滴で投与し検査に入ります。(西宮敬愛会病院低侵襲治療部門COKUでは、大腸カメラ検査を受ける場合、原則鎮静剤を使用させていただきます。)
4.4. 胃カメラを挿入
胃カメラを挿入します。西宮敬愛会病院低侵襲治療部門COKUで使用する胃カメラは、先端部が径5.8mmの、高画質細径カメラで、鼻もしくは口から挿入可能です。食道・胃・十二指腸の内視鏡治療には先端部径9.8mmの処置用スコープを使用します。どちらも、操作性に優れ、画質が良く、より精密な処置が可能です。
また、AI内視鏡システムを導入しており、病変がある場所をAIが表示します。検査の所要時間は7~8分程度で、検査中は常に血圧や脈拍をモニターで観察し、異常があればすぐに対応できる体制を整えています。
4.5. 大腸カメラの挿入
ベッドの方向を180度回します。左側を下にしたまま、膝を抱えるような姿勢になり、大腸カメラがスムーズに動くように肛門に麻酔ゼリーや潤滑用ゼリーを塗ります。肛門から大腸カメラを挿入します。この際も必要があれば鎮静剤を追加して投与します。大腸カメラは、先端径11.7mmの高画質カメラで、ポリープの診断に欠かせない拡大観察機能を併せ持っています。病変はAIが検出して表示する仕組みです。大腸カメラ検査の所要時間はおよそ、10分~20分程度です。
4.6. リカバリー室での休憩
検査後は、リカバリー室(休憩室)に移動し、ベッドで30分~1時間程度、ゆっくりお休みいただきます。リカバリー室でも血圧と血中酸素量のモニターで観察をしているので安心です。目が覚めたら、着替えをしていただきます。
4.7. 結果のご説明
当日、結果説明をご希望の方は、診察室で検査画像をみながら、一緒に確認しご説明します。
病理検査をおこなった場合は、結果が出るまで2週間ほどかかるので、後日、説明いたします。生検が必要だった場合は、病理検査結果がでる頃に再度受診をしていただいております。
西宮敬愛会病院低侵襲治療部門COKUでは、大腸カメラや胃カメラ検査の身体的負担をできるだけ軽減できるように徹底しています。安心して検査をしていただくための当院の検査の特徴についてご紹介します。
5.1. 検査時にかかる身体的負担を徹底的に軽減
大腸カメラや胃カメラ検査は「痛い」「苦しい」というイメージがありますが、西宮敬愛会病院低侵襲治療部門COKUでは鎮静剤(麻酔薬)を用いて、うとうとしている間に検査を終えることができます。また、大腸カメラ検査で腸内菅を膨らませる際、空気の代わりに炭酸ガスを用います。炭酸ガスは腸管内で速やかに吸収されるため腸内に空気が長時間残らず、検査後のお腹の張りや痛み、違和感を和らげます。
5.2. ポリープが見つかった場合は治療に移行
西宮敬愛会病院低侵襲治療部門COKUは病院施設のため、大腸カメラ検査中にポリープが見つかった場合、大きさが概ね2cm未満で出血のリスクが高くないものについては、そのまま治療に移行し検査中に切除しています(日帰り手術)。また、2cm以上の大きなポリープや早期がんを疑う病変は、別日に短期入院治療をおこなっています。
大腸カメラや胃カメラ検査は、「痛い」「苦しい」「我慢」といったイメージを持たれる方がいらっしゃいますが、内視鏡検査は、病変の早期発見や何らかの症状があるときの診断に有用な手段です。細いスコープや鎮静剤(麻酔薬)の使用、高い内視鏡技術により、なるべく苦痛の少ない検査を目指すことができます。また、大腸カメラと胃カメラを同日に検査することで、食事制限や受診回数、麻酔薬や鎮静剤の投薬回数を減らすことができ、時間的、身体的な負担を軽減できます。
西宮敬愛会病院の低侵襲治療部門COKUは、身体への負担をできる限り抑えた低侵襲外科治療を専門的におこなう病院です。内視鏡部門では、消化器内視鏡専門医・指導医資格を持つ経験豊富な内視鏡医が、最新のシステムと高い挿入技術を用いて検査をおこなうため、大腸カメラ検査と胃カメラ検査を同じ日におこなうことも可能です。また検査時には鎮静剤(麻酔薬)を使用することで、患者さんの苦痛を和らげるよう努めています。大腸カメラ検査や胃カメラ検査に関する不安なことがございましたら、いつでもご相談ください。

便潜血(べんせんけつ)検査は、大腸がんや大腸ポリープなどの早期発見を目的とした重要な検査の一つです。国が推奨する大腸がん検診の検査項目であり、職場や自治体の大腸がん検診などで検査を受けられる機会も多く、これまでに受けた経験がある方も多いかもしれません。なかには、便潜血検査が陽性になり、不安を感じている方もいらっしゃるでしょう。ここでは、便潜血検査について知りたいという方のために、便潜血検査の方法や検査のメリットとデメリットをはじめ、検査結果の捉え方、便潜血検査で陽性になった場合に考えられる主な病気と精密検査の必要性などについて詳しく解説します。
便潜血(べんせんけつ)検査とは、便の中に含まれる微量の血液を検出する検査です。肉眼では確認できないような微量の血液でも検出でき、大腸がんの早期発見につながることから、大腸がんのスクリーニング検査として厚生労働省も推奨している検査です。便潜血検査は、大腸がん以外にも、消化管出血や炎症、ポリープなどの病気の早期発見に役立つことから、健康診断などで実施されています。
検査方法は簡単で、自宅で検体(便)を採取し、医療機関に提出するだけで検査を受けられます。医療機関では、血液に含まれるヘモグロビンというタンパク質に反応する試薬を用いて、検体と反応させることで潜血の有無を調べます。
通常、便の中に血液が混じることはないため、便潜血検査で陽性だった場合は、下部消化管(小腸・大腸など)のどこかで出血している疑いがあります。例えば、消化管内にできたポリープやがんなどの病変部と便が擦れて、微量の出血を起こしていたり、潰瘍性大腸炎などの炎症性腸疾患にともなう出血があったり、あるいは痔などの肛門疾患による出血が起きていたりする可能性が考えられます。便潜血が認められた場合は、さらなる精密検査によって確定診断を行います。
便潜血検査は、下部消化管の異常を見つける重要な検査の一つです。特に大腸がんは初期症状がほとんどないため、発見が遅れがちであり、自覚症状が出てから発見されるケースではがんが進行していることが多く、治療が難しくなります。しかし、便潜血検査を定期的に受けることで、無症状の段階で発見し、早期に治療を開始することで、完治できる可能性もあります。つまり便潜血検査は大腸がんの予防と早期発見に欠かせない検査方法といえます。
実際に、便潜血検査を受けることで進行がんの 90% 以上、早期がんの約 50%、腺腫などの大腸ポリープの約 30% を発見し、早期に治療を開始することで、大腸がんの死亡率を約60%、大腸がんになるリスクを46~80%下げる効果が認められています。便潜血検査は、検査にともなう身体への負担もなく、大腸がん死亡率減少効果を示す十分な証拠があることから、厚生労働省も40歳以上を対象とした大腸がんのスクリーニング検査として強く推奨しています。
便潜血検査にはいくつかのメリットがあります。
まず1つ目の大きなメリットは、大腸がんを含む下部消化管の早期発見・早期治療に役立つことです。消化管内で起こった微量な出血を検出できるため、初期の大腸がんや大腸ポリープなどを発見しやすくなり、適切な治療を開始できるため、予後を大幅に改善することができます。
2つ目のメリットとしては、身体への負担がほとんどないことです。専用のスティックで便を擦り取り、医療機関に提出するだけで済みます。検査にともなう痛みや、前日の食事制限もないため、手軽に検査を受けることができます。
3つ目のメリットは、検査費用が比較的安価なことです。自費で便潜血検査を受ける場合でも1,000~2,000円程度で受けることができ、保険適用であればその1~3割の負担で済みます。また、会社の健康診断や自治体のがん検診についていることもあり、経済的な負担が少ない検査方法といえます。
このように、身体的・経済的負担が極めて少なく、命にかかわる病気の早期発見に繋げることができる便潜血検査には大きなメリットがあるといえます。
便潜血検査は大腸がん検診において重要な役割を担いますが、いくつかのデメリットも存在します。便潜血検査は出血の有無を調べる検査であり、出血の原因や場所を特定することはできません。確定診断には、内視鏡検査(大腸カメラ)などの精密検査が必要です。
また、検査結果が100%正確とは限らず、偽陰性と偽陽性の可能性があります。偽陰性とは、大腸がんなどが存在するにも関わらず、検査結果が陰性となることで、出血が断続的である、便の採取方法が適切でないなどの理由で起こることがあります。
一方、偽陽性とは、大腸がんなどが存在しないにも関わらず、検査結果が陽性となることで、胃潰瘍や痔、月経の影響などが原因で起こることがあります。偽陰性によって大腸がんなど病気の発見が遅れる可能性や、偽陽性によって不要な検査を受ける可能性も完全には否定することはできません。上記のようなデメリットを理解した上で、検査結果を医師と相談し、適切な対応をとることが重要です。
便潜血検査で陽性になった場合、どのような病気の可能性が考えられるのでしょうか。便潜血陽性の場合に考えられる主な病気について詳しくみていきましょう。
便潜血検査で陽性になった場合、まず考えるべき病気は大腸がんです。大腸がんとは大腸表面の粘膜から発生する悪性腫瘍の総称で、腺腫という大腸ポリープががん化して発生するタイプと、正常な粘膜から直接発生するタイプがあります。いずれのタイプの大腸がんも、初期の段階では自覚症状がほとんどなく、気づかないうちに進行するため、早期発見のためには便潜血検査などのスクリーニング検査が欠かせません。
便潜血検査では、陽性と判定された人の約2~3%が精密検査で大腸がんと診断されています。人数にすると便潜血陽性者の約33-50人に1人の割合になり、決して高いわけではありません。しかし、大腸がんは命にかかわる病気ですから、便潜血陽性の場合は精密検査を受け、しっかりと調べておくことが大切です。
大腸ポリープとは、大腸粘膜にできる丸く盛り上がった組織のことをいいます。小さいものではそのほとんどが無症状ですが、盛り上がりが大きくなってくると、腸管内で便が動いた時に表面が擦れ、出血を起こすため、血便が出たり便潜血検査で陽性になったりすることがあります。
大腸ポリープのほとんどは、将来大腸がんになる可能性があり、放置していると増殖して大腸がんに進行します。そのため、がん化するまえに切除するなどの処置を検討します。
便潜血陽性の人の50%前後、つまりおよそ2人に1人に、精密検査で大腸ポリープが見つかっており、比較的よくみられる病気です。
潰瘍性大腸炎とクローン病は共に炎症性腸疾患と呼ばれ、腸管粘膜に慢性的な炎症が起こる病気です。慢性的な炎症によって、粘膜にびらんや潰瘍ができ、そこから出血すると便潜血検査で陽性になります。大腸を中心に炎症が起こるものを潰瘍性大腸炎といい、口から肛門までの消化管全体に強い炎症が起こるものをクローン病といいます。
潰瘍性大腸炎もクローン病も、細菌などの外敵から身体を守る「免疫」のはたらきの異常によって起こると考えらえていますが、根本的な原因は解明されておらず、厚生労働省によって難病に指定されています。遺伝的素因や食べもの、化学物質などの環境因子のほか、腸内細菌のバランスの乱れなどが発症や症状の悪化に関係していることがあり、症状が良くなったり悪くなったりを繰り返すのが特徴です。現在のところ、完治できる治療方法が見つかっていないため、症状をコントロールするための薬物治療が中心になります。
肛門にできる痔からの出血によって、便潜血が陽性になることがあります。痔には、肛門の内部または外側にいぼ状の腫れができる“いぼ痔(痔核:じかく)”、肛門の皮膚が傷ついて裂ける “切れ痔(裂肛:れっこう)”、肛門の周りの皮膚に穴が開き、膿が出る“痔ろう”の3種類がありますが、この中でいぼ痔と切れ痔は排便時に出血することがあるため、便潜血検査で陽性が出やすい病気です。痔がある人が便潜血陽性になった場合でも、その出血が痔から起きているのか、あるいは消化管内で起こっているかを特定するためには、さらなる精密検査が必要です。
便潜血検査で陽性が出たら、早めに精密検査を受けましょう。
便潜血が陽性になるということは、下部消化管のどこかから出血が起きていることを示しており、大腸がんや大腸ポリープ、炎症性腸疾患などの病気が潜んでいる可能性があります。
これらの病気は早期発見・早期治療がとても重要なため、精密検査で出血の原因や場所の特定をし、最適な治療方針を立てる必要があります。
精密検査では、主に大腸内視鏡検査(大腸カメラ)などを実施して確定診断をおこない、適切な治療方針を決定します。こうすることで、早期発見・早期治療が可能になり、重症化を防ぐことができます。特に大腸がんは、早期発見することができれば、内視鏡を使った切除や外科手術で完治できる可能性があるため、精密検査による早期診断がとても大切です。
先にも述べた通り、初期の大腸がんや大腸ポリープなどはほとんど自覚症状がなく、本人が気づかないうちに進行していきます。自覚症状がないからといって、先延ばしにせず、できるだけ早めに精密検査を受けるようにしましょう。
便潜血検査が陰性であっても、40歳以上の方は今後も定期的に検査を受けましょう。厚生労働省は、40歳以上の人に対して、問診と便潜血検査からなる「大腸がん検診」を毎年定期的に受けることを推奨しています。これは、日本では大腸がんにかかる人は40歳から増え始め、その後は年齢を重ねるごとに増えていく傾向があるからです。便潜血検査は、医療機関のほか、職場や自治体が実施する大腸がん検診でも受けられる機会が設けられています。身体への負担なく受けることができるため、大腸がんをはじめとする下部消化管の病気を早期に発見し、早期治療に繋げるためにも、年に1回、定期的に便潜血検査を受けましょう。
便潜血検査は、大腸がんなどの早期発見に役立つ重要な検査です。結果が陽性の場合、大腸がんや大腸ポリープ、炎症性腸疾患などの病気が潜んでいる可能性があるため、早めに精密検査を受けることが大切です。一方、陰性であっても40歳以上の方は、年に1回定期的に便潜血検査を受けるようにしましょう。身体への負担や経済的な負担が少ない便潜血検査は、大腸がんの死亡率を下げる効果があることから、厚生労働省も推奨している検査方法です。自覚症状がない早期の段階で病気を発見し、早期治療に繋げるためにも、定期的な便潜血検査を心がけましょう。

大腸カメラ検査は、大腸ポリープや大腸がんなどを発見する有効な手段のため、定期的に受けることがすすめられています。大腸がんは、食生活の欧米化により年々増え、2022年の死亡率は男性が2位、女性が1位となっています。大腸カメラ検査は、下剤を飲むことの不安、検査による苦痛、恥ずかしさなどのイメージからハードルが高い方が多いようですが、大腸がんの早期発見、早期治療には有用な検査です。ここでは、大腸カメラ検査にともなう痛みに焦点をあて、痛みが生じる理由やタイミング、痛みが出やすい方の特徴を紹介し、痛みが少ない大腸カメラ検査について、その検査方法や、痛みをやわらげるポイントについて詳しく解説します。
大腸カメラ検査は、正式には下部消化管内視鏡検査といいます。便潜血検査で陽性になった時や、血便や腹痛が続いている、下痢や便秘を繰り返すなど、何らかの症状がある時に、その原因を調べる目的でおこなう検査です。内視鏡を肛門から挿入し、一番奥の盲腸から直腸まで、内視鏡を引き抜きながら大腸全体を観察します。
大腸カメラ検査では、個人差はあるものの痛みが生じることがあります。どのような痛みが生じるのか、その理由や痛みを生じるタイミングについて説明します。
大腸カメラ検査で生じやすい痛みは、主に「腸が押されるような痛み」や「お腹が張るような痛み」です。大腸の長さや形状は個人差があるため、痛みというより腹部の不快感程度の方から、腸がひっくり返るような強い痛みを感じる方まで、痛みの出方や強さも人それぞれです。
大腸カメラ検査で痛みが発生する仕組みとして、次の2つがあげられます。
ひとつは、大腸は曲がりくねった形状のため、内視鏡を大腸の奥まで挿入する際には、腸を押したり引っ張ったりする必要があり、内視鏡で腸が押されるような痛みが発生します。
もうひとつは、検査中には進行方向を確認したり、腸のひだの裏まで確認したりするために、腸に空気や炭酸ガスなどを入れて膨らませる必要があり、お腹が張ったような痛みが発生します。
検査中に痛みが発生しやすいタイミングは、次の部位を内視鏡が通過する時です。
■ 後腹膜に固定されていない「S状結腸、横行結腸」
大腸は後腹膜という臓器に固定されている部位と、固定されていない部位があります。S状結腸と横行結腸は、後腹膜に固定されていないため動きやすく、内視鏡を挿入していく時に腸管がひき延ばされたり押されたりするため、痛みが発生しやすい部位です。
■ 大腸の曲がりが強い「脾彎曲(ひわんきょく)、肝彎曲(かんわんきょく)」
下行結腸から横行結腸へ向かう脾彎曲と、横行結腸から上行結腸へ向かう肝彎曲は、腸管の曲がりが強いため、内視鏡が曲がった腸管にあたることで痛みが発生しやすい部位です。
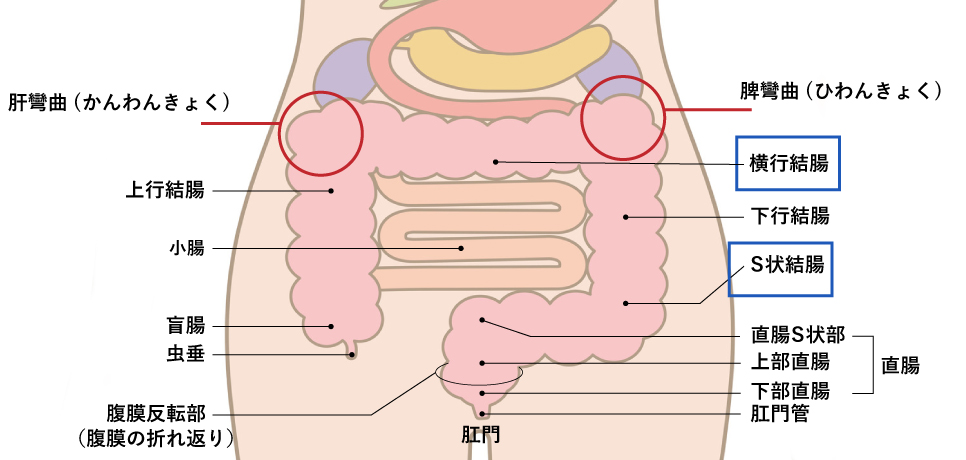
(図)痛みが発生しやすい部位
大腸カメラ検査で痛みが出やすい方として、女性、40歳未満、お腹の手術をしたことのある方、腹痛の原因を調べる場合、前回検査時に痛みがあった方、憩室炎(けいしつえん)をしたことのある方が報告されています。この中から、以下について説明します。

大腸カメラ検査で痛みが出やすいのは、痩せている方や小柄な方で、女性の割合が多いようです。こうした方は、腸がおさまっているおなかのスペース狭く、腸管の曲がり具合が強いため、内視鏡によって押されたり引っ張られたりして、痛みが発生しやすいようです。また、慢性便秘症の方は、腸が長い方やねじれている方が多く、大腸カメラの挿入が難しく痛みが出やすいといわれています。
潰瘍性大腸炎やクローン病などの炎症性腸疾患のある方は、炎症のある部位に内視鏡が接した時や、腸管が腫れて狭くなり内視鏡の挿入が困難な場合など、大腸カメラ検査では痛みがともないます。そのほか、過敏性腸症候群や感染性腸炎では、腸管の神経が過敏になっていることで痛みが発生しやすくなります。
大腸カメラ検査で痛みが出やすいのは、お腹の手術をしたことがある方です。お腹を開いた手術では約9割、帝王切開や婦人科の手術では半数以上で、腸管同士や腸管と他の臓器がくっつく癒着(ゆちゃく)が起こるといわれています。癒着があると、腸がねじれたり、折れ曲がったり、狭くなったりして、内視鏡を進めることが難しく、ある程度の圧をかけて内視鏡を進める必要があります。そのため、腸が押されたり引っ張られたりすることで、痛みが発生する原因となります。
どうしたら大腸カメラ検査の痛みを防ぐことができるのでしょうか。最近では、大腸カメラ検査にともなう痛みを防ぐ、さまざまな方法が普及しています。当院でおこなっている方法も含めてご説明します。
少量の鎮静薬(眠り薬)を静脈内に注射や点滴で投与すると、うとうとしている状態で検査を受けられるため、検査中の痛みや不安感をやわらげることができます。完全に寝てしまう方もいますが、意識下鎮静といって、医師の呼びかけなどには答えることができる程度の状態です。当院でも、大腸カメラでは原則として鎮静剤を使用して、痛みが少ない検査をおこなっています。
痛みを軽減する内視鏡の挿入方法として、軸保持短縮法と水浸法があります。それぞれの検査方法は以下に説明します。
■ 軸保持短縮法
軸保持短縮法とは、できるだけ腸管を伸ばさないようにして、内視鏡を腸の奥まで挿入する方法です。大腸のひだを折りたたんで短縮し、大腸の軸を保ちながら、できるだけ腸をまっすぐにして内視鏡を進めます。イメージとしては、長い靴下をはく時に靴下を手繰り寄せて短縮すると、足を入れやすいのと同じです。この方法の場合、内視鏡を挿入する時の腸管が押されたり引っ張られたりする痛みをやわらげることができ、腸管への負担も少なくなります。
軸保持短縮法のバリエーションとして、軸保持短縮法の際に空気を入れずに内視鏡を挿入する「無送気軸保持短縮法」や、軸保持短縮法と以下の「水浸法」を組み合わせた方法など、さらに痛みが少ない挿入方法がひろくおこなわれています。
■ 水浸法
水浸法とは、内視鏡を挿入する際に、腸管に入れる空気やガスの代わりに、水を注入する方法です。直腸からS状結腸に内視鏡の先端から少しずつ水を注入すると、水の重みである程度腸管が固定され、水が充満した分だけ腸管がひろがるため、空気やガスのように腸が伸びることなく、痛みが発生しません。また、水の流れを利用して内視鏡を奥へ進めることができ、挿入がスムースで盲腸への到達時間も短くなります。
内視鏡を挿入する際に、空気を入れて視野を確保しますが、空気の代わりに炭酸ガス(CO2)を入れると、検査中や検査後の痛みが少なくなることがわかっています。当院でも、大腸カメラ検査では炭酸ガスを用いていますが、炭酸ガスは空気よりすみやかに腸管から吸収されるため、腸管内に空気が長時間とどまることがなく、お腹が張る感じや痛み、不快感が少なくなります。
大腸カメラ検査では、痛みをやわらげる検査方法が進んでいますが、さらに苦痛の少ない検査を受けるために、ご自身ができるポイントを紹介します。

痛みが少ない検査方法が開発されたものの、屈曲して伸びやすい大腸に内視鏡を挿入するには、高い技術と豊富な経験が必要です。そのため、内視鏡の専門医のいるクリニックを選びましょう。当院では、日本消化器内視鏡学会専門医・指導医の資格を持った医師が検査をおこないますので、安心して検査を受けていただけます。
心理的なストレスがあると、痛みに敏感になるといわれています。大腸カメラ検査では、下剤の前処置に対する不安、検査時の恥ずかしさ、痛みに対する恐怖感など、さまざまな心理的ストレスが生じるため、痛みをやわらげるには安心してリラックスできる環境も大切です。例えば、プライバシーに配慮されている、施設に清潔感がある、感染対策が万全であるなどは、不安や緊張をやわらげるために必要な環境的要素といえます。
当院では、前処置に対する不安に対応するために、下剤を飲むための専用スペースや、前日からの短期入院が可能です。検査後のリカバリー室もプライバシーに配慮し、ゆっくり休息を取っていただけます。また、内視鏡は体の中に入るため、どのように洗っているのか、消毒や滅菌されているかなど、不安に思うこともあるでしょう。当院では、日本消化器内視鏡学会が推奨する高水準の洗浄機器や滅菌機を導入し、万全の感染対策をおこなっています。
以下のような特段の事情がない限り、麻酔を利用して痛みが少ない状態で検査を受けることをおすすめします。大腸カメラ検査では、腸の長さや形状は個人差があるため、内視鏡の挿入に熟達した医師が痛みの少ない方法で上手に挿入しても、痛みが発生することがあるからです。
■ 検査後に自動車や機械の運転をする必要がある場合
麻酔薬を利用することはできないため注意が必要です。検査日の変更を含めて検討しましょう。
■ 各種アレルギーをお持ちの方
アレルギーと診断されている方や、以前に、薬剤や食物で、ジンマシンや発疹、かゆみ、呼吸困難、顔の腫れなどが出たことがある方は、麻酔薬だけでなく、検査中に使用する薬剤が使用できない場合があります。しかし、利用できる他の薬剤がある場合もあるので、必ず事前に医師に相談しましょう。
■ 高齢者や基礎疾患のある方
麻酔を利用すると、呼吸が弱くなったり、血圧が下がったり、予想以上に意識レベルが低下したりするリスクが大きくなります。高齢者や基礎疾患のある方でも、検査前の全身状態や基礎疾患に合わせた適切な麻酔薬を使用できる可能性があります。必ず事前に医師に相談しましょう。
■ 妊娠、授乳中の方
可能であれば検査の時期を延期します。また、麻酔をかけた後の授乳は避けるようにしましょう。
大腸カメラ検査では、大腸に内視鏡を挿入する際に、腸管が押されたり、引き延ばされたりすることで痛みが生じることがあります。また、腸管に入れる空気によって、お腹が張った感じや不快感をともなう場合があります。特に、臓器に固定されていないS字結腸や横行結腸、屈曲がきつい脾彎曲や肝彎曲は痛みが発生しやすい部位です。もちろん、腸の形や長さは人それぞれ違うため、検査にともなう痛みも個人差がありますが、女性ややせ型の方、おなかの手術をしたことのある方などは、痛みが強く出る傾向にあります。
痛みが少ない大腸カメラ検査には、医師の経験やスキルが重要な部分を占めていますが、静脈麻酔を使用してうとうとしている間に検査をしたり、腸管ができるだけ伸びたり引っ張られたりしない挿入方法などもあります。
当院では、日本消化器内視鏡学会専門医・指導医の資格を持った医師が、内視鏡の径が細く腸管に負担の少ない最新の機器を使用して大腸カメラ検査をおこなっています。
また、検査の技術だけではなく、患者さまの苦痛を軽減することも重視しました。例えば検査への恐怖心や痛みを和らげるために鎮静薬を使用して、うとうと眠ったまま検査を受けることができるようにしたり、腸管に吸収されやすい炭酸ガスを使用したりすることで「お腹の張り」「痛み」「違和感」を和らげることを実現しました。その他、検査前から検査後まで、院内や短期入院での前処置をはじめ、あらゆる不安に対応してリラックスして検査を受けていただける環境も整えています。
大腸カメラ検査は、大腸がんの予備軍ともいえるポリープや、大腸がんなどの病気を見つけるためにとても有効な手段です。ただし、一度でも痛い経験をすると消極的になりがちです。
当院の「COKU」という名称は、「限りなくゼロに近い」という意味で、検査にともなう心のストレスも体の痛みも限りなくゼロに近づけることを心がけています。当院の痛みの少ない大腸カメラ検査を定期的に受けることが、大腸がん予防と健康維持につながるため、是非一度ご相談ください。

朝、トイレから立ち上がって便器を見たら血で真っ赤に染まっていた、あるいはこれまでに見たことのない黒っぽい便が出たなど、突然の血便に驚かれることがあるかもしれません。「血便」の文字から、赤い血の色を想像される方も多いと思いますが、血便の色や硬さ、形状はさまざまです。本記事では、血便の種類や疑われる病気について解説し、血便が出た際の原因を調べる大腸カメラ・胃カメラ検査や治療方法についてご紹介します。
血便とは、胃や腸から肛門までの消化管内で出血した血液が混じった便のことをいいます。血便の色は、黒に近い赤から鮮血が混じった真赤な便までさまざまですが、腸のなかにいる時間が長いほど血液は黒っぽくなり、出血している場所が肛門に近いほど鮮やかな赤色になります。ただし肛門から遠い部位の出血でも、大量に出血した場合は赤みの強い血便になることがあります。
血便は出血している部位や出血量、腸のなかに留まっている時間によって色や形状が変わってきます。真赤な鮮血便、粘液の混じった粘血便、少し黒っぽい暗赤色便やドロドロしたタール状の黒色便までさまざまです。
真赤な血にまみれた便が出た、お尻を拭いたペーパーに血がにじんだ、など文字通り真赤な鮮血の混じった便を鮮血便といい、場合によっては便器一面が赤く染まるほどの出血がみられることもあります。多くは肛門の周囲や、肛門に近い部位からの出血によるものですが、肛門から遠い大腸や胃・小腸などからの出血でも、大量出血の場合は鮮血便になることがあります。
鮮血便の原因となるのは主に大腸がんやポリープ、痔などですが、前立腺がんや子宮がんなど大腸周辺のがんに対する放射線治療でも鮮血便になることもあります。
粘血便はなんらかの病気で腸内に炎症が起こり、出血とともに粘液や膿が混じって排出される血便です。赤と茶色のまだら模様やイチゴジャムのような便が特徴的ですが、赤みが薄い場合は硬い便によって腸壁が傷つき出血している可能性があります。
粘血便の原因となる病気には、細菌性腸炎やアメーバ赤痢などによる食中毒、潰瘍性大腸炎やクローン病などの炎症性疾患などがあります。
大腸に近い小腸や大腸の始まりあたりで出血があると黒っぽい赤色の暗赤色便となります。これは血液が消化液や胃酸に触れて酸化されることで、血液に含まれる色素が黒く変色するためと考えられています。
血便の原因となる病気はとても多く、放射線治療や医薬品の副作用が原因となることもあります。ここでは血便が見つかった際に疑われる代表的な病気について解説します。

大腸ポリープとは大腸の内側にできるイボのような「できもの」のことで、ポリープに便がこすれて出血し、血便の原因となります。ただし、出血量は少ないため目で見てわかるほどの血便となりにくく、便潜血検査で発見されることが多いです。目で見てわかるほどの血便が認められる場合はポリープが大きくなっている可能性があります。暗赤色便や鮮血便がでたらなるべく早く検査を受けましょう。
ポリープには、がん化する恐れのある腫瘍性ポリープと、がんにならない良性のポリープがあります。大腸がんの多くは腫瘍性ポリープが徐々に大きくなりがん化したもので、ポリープからがんになるまでには5~10年もの年月がかかります。大腸がんの組織はもろいため、便による少しの摩擦でも出血して血便となります。
大腸がんによる出血では、鮮血便や表面に血液が付着した血便、暗赤色便や血便とわからないほど便と血液が混じりあったものなどさまざまです。そのため、血便がみられた場合はまず大腸がんが疑われます。
ポリープも大腸がんも腹痛などの自覚症状がないため気付きにくく、血便から大腸がんと診断されたときには、すでにがんが進行しているケースが少なくありません。大腸がんを早期発見するためには、大腸カメラによる定期的な検査が必要です。
血便でクリニックを受診する方のなかでも特に多いのが痔による出血です。
特に代表的ないぼ痔は、肛門内でうっ血してできたコブが出たり引っ込んだりする病気です。初期には痛みがなく、排便時に「ぽたぽた落ちる」「シャーとほとばしる」ような出血がみられますが、排便後には止まります。
続いて切れ痔は、硬い便で肛門の皮膚が傷つく病気です。切れ痔は排便時に強い痛みをともなうものの、出血は少なくトイレットペーパーに血がつく程度です。
最後に、痔ろうは小さな穴から細菌が入って肛門周囲に膿がたまって慢性化する病気です。痔ろうの特徴は肛門の周囲から出る黄色い膿ですが、血液が混じって出血と間違えることがあります。
虚血性大腸炎とは、お腹の左側を縦に通る大腸の一部分が血行不良になって、ただれたり潰瘍ができたりする病気です。左のわき腹から左下腹部にかけて腹痛があり、下痢をともなう血便がみられます。直接の原因は主に便秘ですが、糖尿病や高血圧など動脈硬化につながる生活習慣病の方や、高齢の女性に発症しやすいとされています。
虚血性大腸炎の血便は次の潰瘍性大腸炎と似ていますが、粘液はあまり含まれておらず、鮮血便や鮮血の混じった下痢を特徴としています。
潰瘍性大腸炎とは、大腸の粘膜が慢性的な炎症を起こして、ただれたり潰瘍ができたりする「炎症性腸疾患」の一種です。遺伝的な要因や食生活、生活習慣などが影響していると考えられますが、はっきりした原因はわかっていません。そのため根本的な治療法が確立されておらず、厚生労働省の「指定難病」に指定されています。
主な症状は下痢や粘血便、下腹部の痛みなどで、重症化すると貧血や体重減少が起こる場合もあります。同じ炎症性腸疾患のクローン病や細菌感染による細菌性赤痢、サルモネラ腸炎と症状が似ているため、慎重な診断が必要です。
潰瘍性大腸炎の初期では、血液と粘液の混じった赤いゼリー状のものが付着した粘血便や、下痢をともなう水っぽい血便がみられ、重症化すると便よりも血液が多い下痢、真っ赤な血便がみられるようになります。
大腸の壁の一部が小さな風船のように外側に向けて飛び出ている袋状ものを「大腸憩室」と呼びます。憩室自体は病気ではなく痛みや自覚症状もありませんが、時として憩室の血管が切れて出血を起こすことがあります。これを「憩室出血」といい、痛みもないのに大量の血液が便と一緒に流れ出るのが特徴です。鮮血や赤黒い血液の多量出血がみられますが、憩室出血の3/4くらいは自然に止まります。
NSAIDs(消炎鎮痛剤)や抗血栓薬には、血液をサラサラにして出血しやすくする作用があり、憩室出血はこれらの薬を常用している方に起こりやすく、出血が止まったあとも再出血するリスクがあります。
胃潰瘍・十二指腸潰瘍は、胃酸によって胃や十二指腸の粘膜がただれてしまう病気で、みぞおちのあたりがシクシクと痛み、特に空腹時は強く痛みます。ほかにも胸やけやげっぷ、食欲不振などの症状があり、潰瘍から出血すると胃酸の影響で黒色便となります。また、消化液と混じりあうことでタール便と呼ばれるドロドロした黒い便が出ることもあります。
胃・十二指腸潰瘍の原因の多くがピロリ菌の感染によるものですが、ピロリ菌は除去した後も再感染のリスクがあります。ピロリ菌は胃がんのリスクを高めるため、定期的に胃カメラによる検査を受けることが胃がんの予防となります。
血便が出たけど「すぐに止まるだろう」「そのうちに受診すればいいや」などと放っておくと、重大な病気を見逃す恐れがあります。血便がでるということはなんらかの病気が隠れているサインであり、「痔だと思っていたら大腸がんだった」というケースも少なくありません。
血便がみられたらなるべく早く医療機関を受診してください。
なお、受診の際に血便の状態をきちんと医師に伝えられるよう、血便をスマートフォンなどで撮影しておくことをおすすめします。
これまでにあげた大腸ポリープや大腸がん、いぼ痔(内痔核)、潰瘍性大腸炎、大腸憩室など、血便の原因となる病気のほとんどは、大腸カメラ検査で診断することができます。大腸カメラ検査で血便の原因がわからない場合や、黒色便やタール便など出血部位が小腸から上の消化管にあると推定される場合は、胃カメラ検査をおこないます。

血便の原因にはここであげた以外にも多くの病気が考えられ、特定の治療法を用いることはできません。それぞれの病気に応じた正しい治療が必要で、そのためにも大腸カメラ・胃カメラ検査による早期の診断が必要です。また、小さなポリープや初期の大腸がんであれば、大腸カメラによる切除処置が可能です。
血便といっても色や形状はさまざまで、背後に隠れている病気も大腸がんのような生命を脅かす病気から、比較的症状の軽いものまで多種多様です。大事なことは、痛みやほかの症状がない場合でも決して放置せず、早めに医療機関を受診することです。当院では、専門医や指導医の資格を持つ医師がAIによる診断支援を含む最新の内視鏡システムを使用して対応いたします。もしも血便がみられたなら、大腸がんなどの重い病気を見逃さないためにも、まずは大腸カメラ・胃カメラ検査を受けて、症状に合わせた治療をすることをおすすめします。

胃カメラ検査(胃の内視鏡検査)は、胃がんや食道がんの早期発見だけではなく、胃炎、胃潰瘍、十二指腸潰瘍など、上部消化管のさまざまな病気の発見や診断・処置に役立つため、消化器内科領域で特に重要な検査の一つです。
ここでは、消化器内科医が推奨する胃カメラ検査の受診年齢や、検査を受けたほうが良い症状や見つかる病気などについて詳しく解説します。胃カメラ検査で見つけることのできる主な病気や、当院の「苦痛の少ない胃カメラ検査」についてもご紹介します。

胃カメラ検査は何歳から受けるべきでしょうか?胃カメラ検査の受診推奨年齢や、胃カメラ検査を受けたほうが良い症状等についてみていきましょう。
特に消化器に不調を感じていなくても、40歳以上の方には胃カメラ検査の受診を推奨します。なぜなら、40歳代から胃がんや食がんに罹患する人が増え始め、50歳以上になると胃がんや食がんの罹患率が本格的に増えるからです。胃がんや食道がんは、初期の段階では症状を自覚しづらく、発見が遅れがちです。40歳を過ぎたら、2〜3年に1回のペースで胃カメラ検査を受けることで、病気の早期発見・早期治療につなげることができます
ただし、次のような症状がある方は、年齢に関わらず胃カメラ検査を受けることをおすすめします。
1.2. 胃カメラ検査の受診を推奨する症状
以下のような症状がある方は、胃や食堂などに何らかの病気が潜んでいる可能性がありますので、年齢に関係なく、胃カメラ検査を受けることをおすすめします。
■ 胃痛、胸痛
■ 便の色がおかしい(黒っぽい)
■ 胸やけ・吐き気
■ 食べ物が飲み込みにくい
■ 体重減少・腹部膨満
その他、以下の生活習慣や背景のある方も、胃がんなどの罹患リスクが高いため、定期的に胃カメラ検査を受けることを推奨します。
■ 検診で食道・胃・十二指腸などの異常を指摘された
■ 飲酒習慣がある
■ 喫煙習慣がある
■ 肥満
■ 胃がんの家族歴がある(身内に胃がんにかかった人がいる)
胃内にヘリコバクター・ピロリ(ピロリ菌)への感染が見つかった方は、1~2年に1回のペースでの定期的に胃カメラ検査を受けることをおすすめします。ピロリ菌に感染していると、胃粘膜に慢性的な炎症が起き、慢性胃炎、胃潰瘍、十二指腸潰瘍などの病気を引き起こすリスクが高くなります。また、ピロリ菌に感染している方では、感染していない方に比べて、胃がんの罹患リスクが5倍になると報告されています。定期的に胃カメラ検査を受けることで、病気の早期発見、早期治療につなげることができます。

胃カメラ検査は、上部消化管に起こりうるさまざまな病気の早期発見に有効な検査です。胃カメラ検査で見つかる主な病気などについてみてみましょう。
胃粘膜の状態を観察することでピロリ菌の感染の有無を調べることができます。ピロリ菌感染を放置していると、胃潰瘍や十二指腸潰瘍に罹患する場合があります。また、萎縮性胃炎が進行し、その一部が胃がんに進展すると考えられています。したがって、ピロリ菌が見つかった場合には、胃潰瘍や十二指腸潰瘍の発症リスクや生涯の胃がんのリスクを下げるため、内服薬を処方し、除菌治療をおこないます。
除菌方法は、
・胃酸を抑える薬1種類 (ボノプラザン)
・抗菌薬2種類(クラリスロマイシン+アモキシシリンか、メトロニダゾール+アモキシシリン)
の合計3種類の組み合わせを、1日2回朝夕、7日間服用します。
当院では便利なパック製剤を使用しています。
ピロリ菌を除菌した後も、胃がんリスクがゼロになるわけではありませんので、胃カメラ検査を受けることをおすすめします。
胃がんは、症状を自覚しづらいため、発見が遅れがちですが、胃粘膜表面を直接観察できる胃カメラ検査であれば、早期に発見することができます。がんが疑われる部位を見つけた場合は、組織を採取し、がん細胞の有無を調べるために生検に出し、がん細胞がみつかれば確定診断ができます。胃がんというと怖い病気のイメージがありますが、最も初期のステージⅠで早期発見し、適切な治療をおこなうことができれば、5年生存率は90%以上であり、根治が目指せます。
胃潰瘍・十二指腸潰瘍は、胃または十二指腸の粘膜が強度に荒れて、ただれている状態です。胃潰瘍・十二指腸潰瘍になると、たいていみぞおちの痛みや吐き気、嘔吐、腹部膨満感などの自覚症状があり、ひどいと潰瘍から出血し、吐血やタール便(ドロドロした黒っぽい便)が出ます。しかし中には、潰瘍があっても自覚症状がなく、胃カメラによる胃がん検診で偶然発見されることも少なくありません。
胃潰瘍・十二指腸潰瘍の患者さまの約80~90%はピロリ菌に感染していることや、ピロリ菌除菌治療によって、1年間の再発率が胃潰瘍で65%→11%、十二指腸潰瘍で85%→6%へ著明に低下することがわかっています。そのため、胃カメラ検査で胃潰瘍や十二指腸潰瘍が見つかった場合は、除菌治療をおすすめします。
バリウム検査と胃カメラ検査は、いずれも上部消化管内に異常がないかを調べる検査です。
胃カメラ検査は、スコープを胃の中まで挿入し、先端に内蔵したCCDカメラで、粘膜の形態変化(凹凸)や色調変化を直接観察する検査です。カメラを飲みこむことに不安を感じる方がおられますが、初期の小さな病変やわずかな色調変化を発見しやすく、疑わしい部位が見つかったときは同時に生検をおこない、確定診断することができます。
一方、バリウム検査は、バリウムという造影剤と発泡剤(胃を膨らませる薬)を飲み、レントゲン(X線)で撮影して消化管の様子を見る検査です。炎症や潰瘍、腫瘍による粘膜表面の凹凸や狭窄(せまくなっているところ)などを白黒の印影で映し出します。バリウム検査は、自治体や会社の検診などに付いていることもあるので、受けやすい検査ではありますが、カラーでの観察ができないことや、ごく初期の小さな異常を見つけにくいなどのデメリットがあります。また、万が一異常が見つかった場合には、胃カメラでの精密検査が必要になります。二度手間にならないためにも、初めから胃カメラ検査を受けることをおすすめします。

かつて胃カメラ検査は「痛い・苦しい」というイメージがありました。しかし、検査機器や検査技術の発達によって、現在では痛みや苦痛の少ない検査方法を選択できるようになっています。
胃カメラ検査にともなう痛みや苦しさが心配な方は、「経口内視鏡検査」に鎮静剤(眠り薬)を併用することで、うとうとと眠っている間に苦痛なく検査を受けることができます。もちろん個人差はあるものの、カメラ挿入時の嘔吐反射や、喉の痛み・圧迫感を感じることはほとんどありません。
ただし、鎮静剤を使用したくないという場合は、カメラを鼻から挿入する「経鼻内視鏡検査」を選択し、苦痛を軽減する方法もあります。鼻から挿入する経鼻内視鏡検査のほうが、覚醒下でも嘔吐反射を起こしにくく、管も細いため、喉を通過するときの圧迫感や痛みも少なくて済むことがほとんどです。ただ鼻腔内が狭い人の場合、カメラが鼻の中を通るときに痛みが生じることや、カメラの挿入ができないことがあるため、最適な検査方法については医師と相談しましょう。
当院の胃カメラ検査は、最新鋭の内視鏡システムとAIによる見落とし防止システムなどの最新技術を導入し、専門医・指導医の資格を持った医師による正確な検査・診断を実施するとともに、鎮静剤を併用しながら、患者さまにとって苦痛の少ない胃カメラを提供しています。
当院の内視鏡システムは富士フィルム社製のELUXEO 8000システム(2024年6月発売)を導入しています。メインの内視鏡は先端部径5.8mmという極めて細い高画質細径カメラを採用しており、操作性にも優れています。さらに、富士フィルム社製の「AIによる見落とし防止システム:CAD EYE」を組み合わせることで、正確な診断結果を導きます。検査中に疑わしい部位を発見し、組織採取や処置が必要になった場合も、先端部径9.8mmという極めて細い処置用内視鏡を使用し、安全かつ迅速に対応します。
日本消化器内視鏡専門医・指導医の資格を持ち、総合病院での経験が豊富な医師が検査・治療をおこないます。
日本消化器内視鏡専門医とは、医師の中でも消化器内視鏡診療に関する豊富な学識と経験を有する医師に与えられる資格で、取得するためには日本消化器内視鏡学会に5年以上所属し、消化器内視鏡学会が定めた研修や実技経験を積み、試験をクリアすることが求められます。
日本消化器内視鏡指導医は、専門医の資格を取得後、さらに3年経過し、高い診療能力と若手医師に対しての専門医取得のための指導がおこなえる能力を有する医師に与えられる資格です。
国内で胃カメラ検査を実施している医師の全てがこの専門医・指導医資格を持っているわけではないため、専門医・指導医による検査が受けられるのは、当院の大きな強みの一つです。
当院では、鎮静剤を投与し眠った状態で楽に胃カメラ検査が受けられます。鎮静剤を使用した方は、検査後、リカバリー室でゆっくりお休みいただき、はっきりと意識が回復してから帰宅していただけます。
胃カメラ検査は、胃などの上部消化管の病気の早期発見に欠かせない重要な検査です。上部消化器の病気は自覚症状がないことも多いため、不快な症状がない方でも、40歳を過ぎたら胃カメラ検査を定期的に受けることをおすすめします。胃カメラ検査を受ける間隔は、症状の有無やピロリ菌感染の有無によって個人差があるので、医師とよく相談しましょう。
胃カメラ検査といえば、苦しい・痛いというイメージを抱きがちですが、当院では、苦痛の少ない胃カメラ検査を提供しています。最新鋭の検査機器、経験豊富な医師による手技、検査方法の工夫によって、楽に検査を受けていただけますので、胃カメラ検査に不安のある方や、過去の検査で苦しい思いをした方も、気軽にご相談下さい。